がんの外科手術
山鹿市民医療センター外科では、2020年10月から外科医師が増員となり、熊本大学消化器外科教室からの派遣医師5名による診療体制になりました。従来の消化管外科・一般外科に加えて、2016年4月から肝胆膵領域の外科治療が可能となりました。2019年4月からは赤星慎一医師が、2020年4月からは山村謙介医師が、2020年10月からは、紅一点として山鹿市出身の織田枝里医師がメンバーに加わりました。さらに2021年10月から原 淑大に代わり松村和季医師が赴任しました。外科の若返りが図れており、さらなるactivityの向上が期待されています。
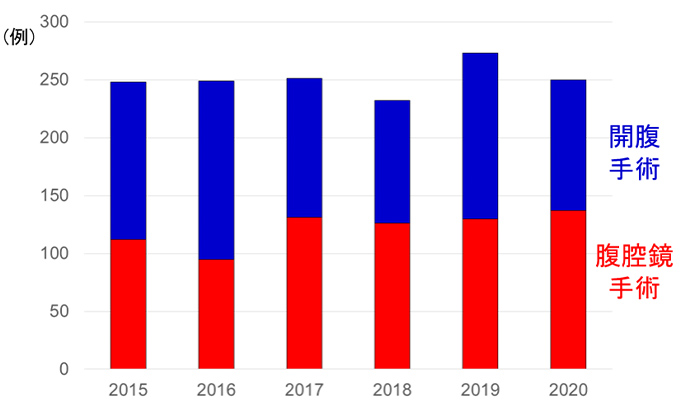
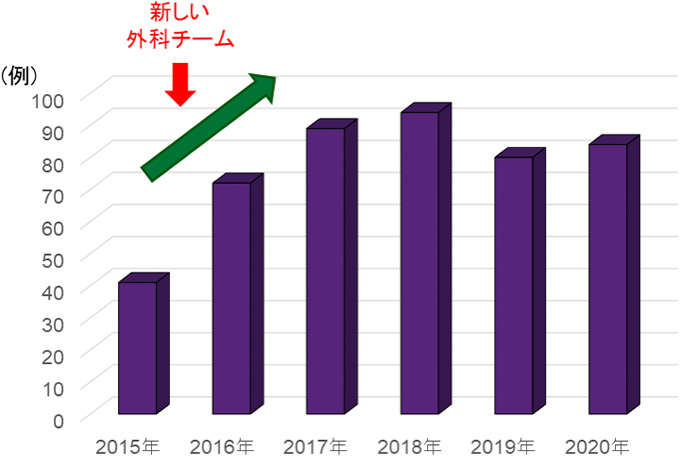
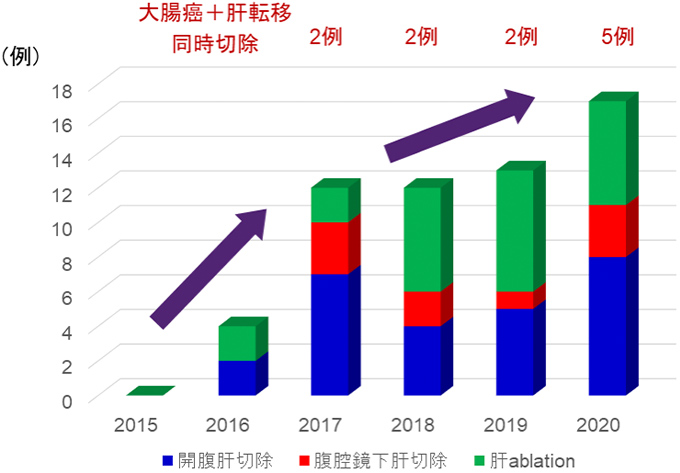
外科における手術数は、2019年に50例程度増加しました。特に腹腔鏡手術の増加が顕著です。2020年は新型コロナ感染症の影響で手術休止期間がありましたが、手術総数は例年と同等でした。加えて悪性腫瘍手術数は、2016年の消化器外科医局からの新しい外科チームの派遣後に倍増しています。大腸癌、肝癌、胆嚢癌の切除例が増加しています。特に肝切除例は年々増加しています。
手術件数と腹腔鏡手術の割合(外科)
2020年のおもながん手術術式
胃癌切除 7例 (腹腔鏡下3例)
大腸癌切除35例 (腹腔鏡下26例)
肝切除31例 (腹腔鏡下 6例)
胆嚢癌根治手術 5例
消化器外科学会高難度手術 22例
悪性腫瘍手術件数(外科)
消化器癌による死亡数は全癌死亡の半数を超えています。キャンサーボードや臨床病理カンファレンスを行いながら、患者毎に最適な治療を選択しています。2018年4月に放射線科専門医の幸医師を迎え、画像診断を強化しました。さらに2019年1月からは熊本大学細胞病理学分野教授の菰原義弘先生と大西紘二先生を月2回お招きして、病理診断を強化するとともにカンファレンスにも参加していただいています。
消化管外科
消化管がん
消化管とは、一般に口、のど(咽頭)から、食道、胃、小腸、大腸(結腸・直腸)、肛門と続く管状の器官臓器をいいます。消化管がんとは、消化管に発生する癌を指し、外科での治療対象の消化管は食道から肛門までとなります。
当院外科では、特に集学的治療体制を要する食道癌を除き、胃癌、大腸癌(結腸癌、直腸癌)などの消化管がんの治療に対応しております。小腸癌や各消化管に発生する消化管間質腫瘍(GIST)など、まれな消化管悪性腫瘍の治療にも対応可能です。人口動態統計がん死亡データによると2019年のがん死亡数は、胃癌は男性が2位、女性で4位、全体では3位です。大腸癌は男性が3位、女性で1位、全体では2位となっています(全体の1位は肺癌です)。消化器外科で多い疾患である胃癌や大腸癌の手術を担当するのが、消化管外科となります。
消化管がんの集学的治療
検診で異常を指摘された方、腹痛や吐き気などの症状がある方は受診していただき精査を行ってから診断にいたります。当院では、診断や術前の精査は消化器内科医を中心に行っています。精査を行った消化器内科医と術前画像を評価する放射線科医、そして手術を行う我々外科医を交えたカンファレンスを毎週開催し、より専門的な検討を行っています。また、心臓や肺などの全身の検索を行い、体力や基礎疾患(持病)について確認します。必要があれば、循環器科、呼吸器科、代謝内科などの内科医と連携して、術前から周術期の管理を行います。喫煙者に対しては、術後の創治癒遷延や肺炎発症などを予防する観点から術前1ヶ月ほどの禁煙を指導しています。
外科の担当は、胃癌と大腸癌の手術が主となります。病期(癌の進行の程度)や病変の部位などから手術の適応や術式の選択を行います。基本的には、発行されている治療ガイドラインに沿って術式の選択を行っていますが、患者さんの術後のQOL (Quality of Life: 生活の質)についても十分に検討を行ってから最終決定しています。低侵襲手術である腹腔鏡下手術にも積極的に取り組んでいます。手術術式が決定した後に、患者さん・御家族に治療方針と治療内容の説明を行い、その後に手術日を決定しています。入院までの注意点や入院後の案内を行い、入院に備えていただきます。
消化管外科での取り組み
- I.大腸癌同時性肝転移症例に対する腹腔鏡下同時切除
-
大腸癌の診断がついた時点で遠隔臓器転移を有するいわゆるStageIV大腸癌症例に対するConversion therapyに積極的に取り組んでいます。当院外科の強みである肝臓外科とコラボレーションして、腹腔鏡下大腸癌・肝転移同時切除を行っています。
- 症例提示
-
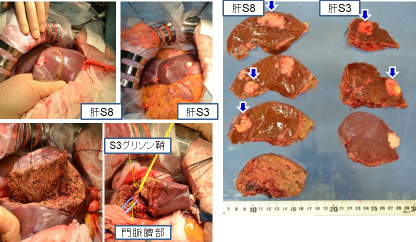
56歳女性。横行結腸癌同時性肝転移(肝S8)+傍大動脈リンパ節転移を認め当院へ紹介となりました。B-mab+XELOX 3コース施行で著効を示し、PETでもnear CR(図1)となりました。腹腔鏡下肝部分切除術+右半結腸切除術を施行しました(図2−4)。手術時間は8時間25分、出血量は50g。術後14日目で退院となりました。原発巣、肝転移巣ともに病理学的CRでした。
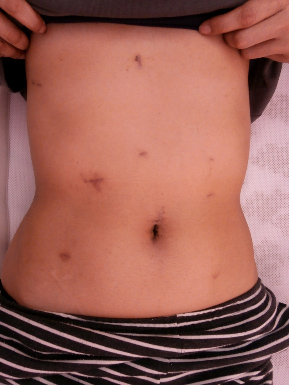
術後の創部を供覧します(図5)。極めて高い整容性です。図1 化学療法前後の画像評価
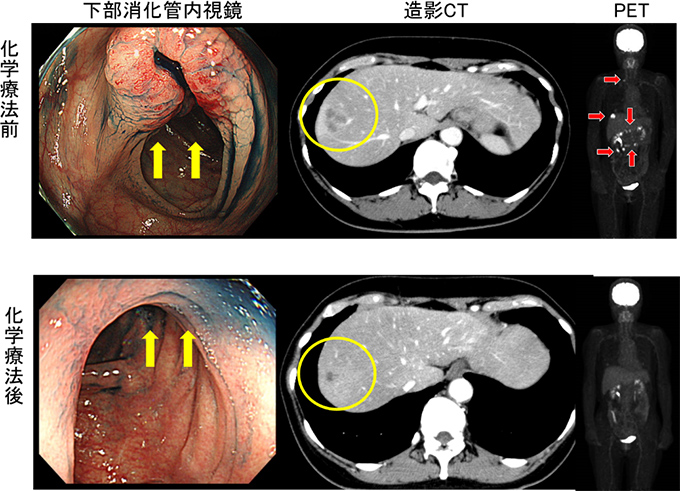
図2 術前シミュレーション
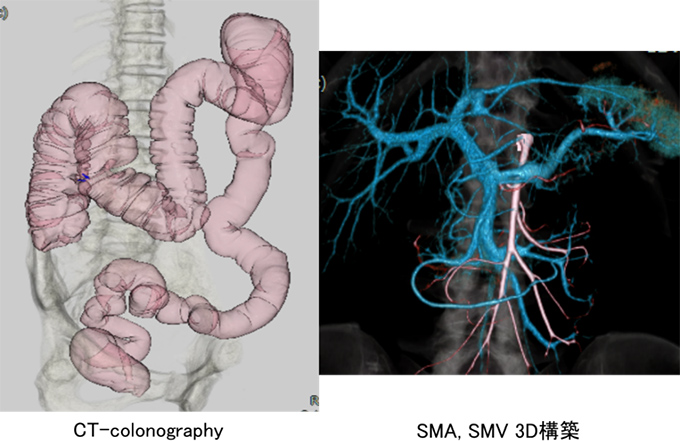
図3 術中写真
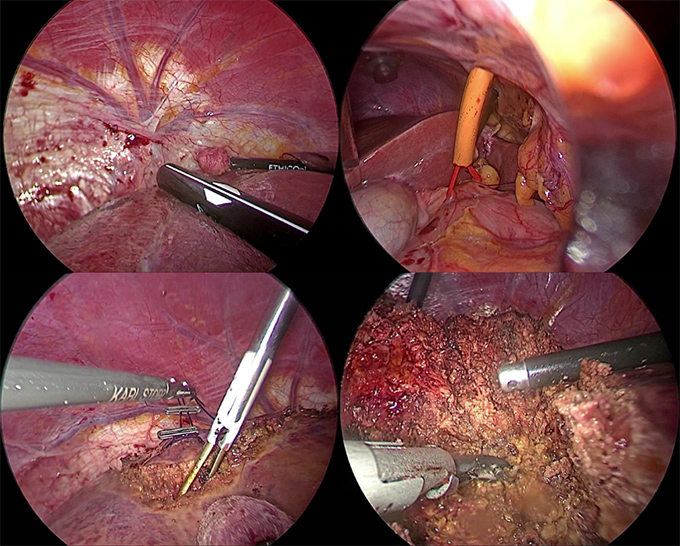
図4 摘出標本
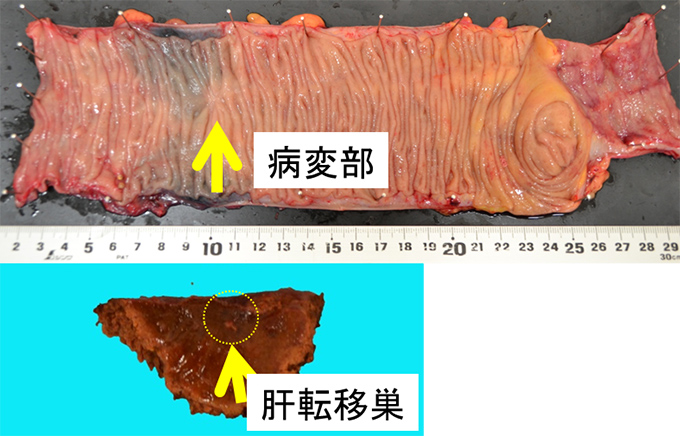
図5 術後の創部
- II.LECS
-
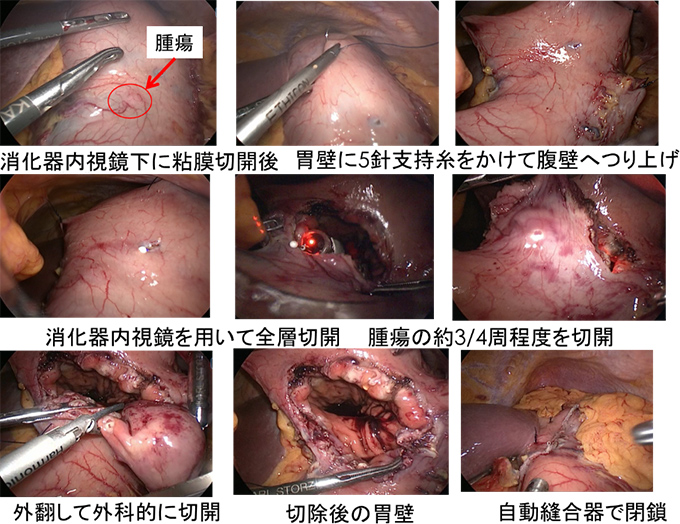
LECSとは、Laparoscopic and Endoscopic Cooperative Surgery の略であり、腹腔鏡手術(外科)と消化器内視鏡手術(内科)の合同手術の総称です。今までに様々な手技によるLECSが報告されています(図1)。当院においても、適応病変に対しては外科と消化器内科が協働して行っています。一般に、リンパ節郭清が不要な病変に対する局所切除に適しており、胃の粘膜下腫瘍(SMT)の切除がいい適応となります。
- 症例提示
-
79歳女性。以前より上部消化管内視鏡検査で胃体中部前壁に1cm程度の胃粘膜下腫瘍(SMT)を指摘され経過観察されていました。増大傾向あり(図2)当院消化器内科に紹介となり、EUS-FNABで消化管間質腫瘍(GIST)の診断となり切除目的に外科紹介となりました。内腔突出型のため(図3)、胃の漿膜面からの腫瘍の正確な位置や大きさ等の確認が困難であり、消化器内視鏡で管腔内からのアプローチも併用する方針となり、LECSを施行しました(図4)。手術時間は3時間20分、出血量は20g、術後2日目より食事開始して術後9日目に退院となりました。
図1 様々な「LECS」
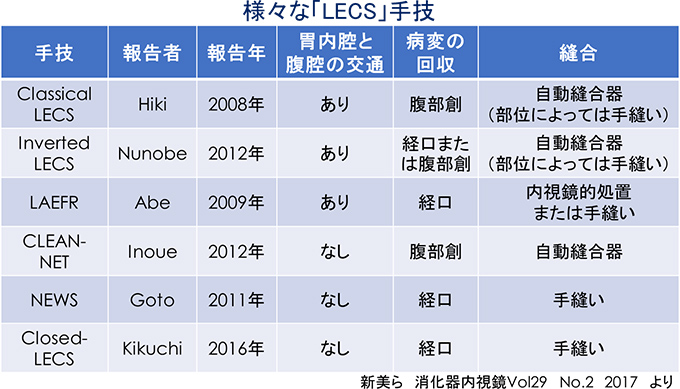
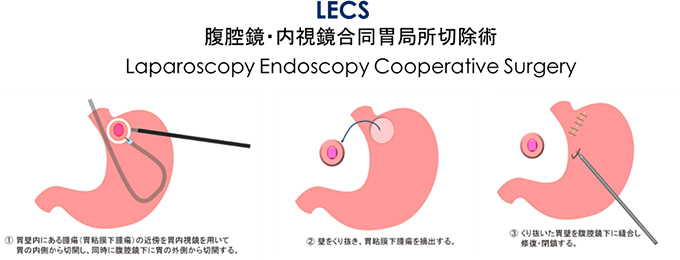
図2 増大する胃粘膜下腫瘍
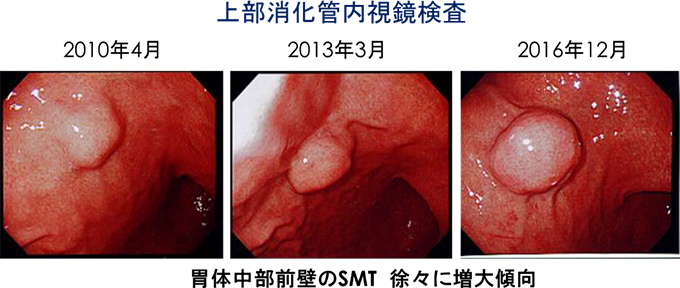
図3 術前画像診断
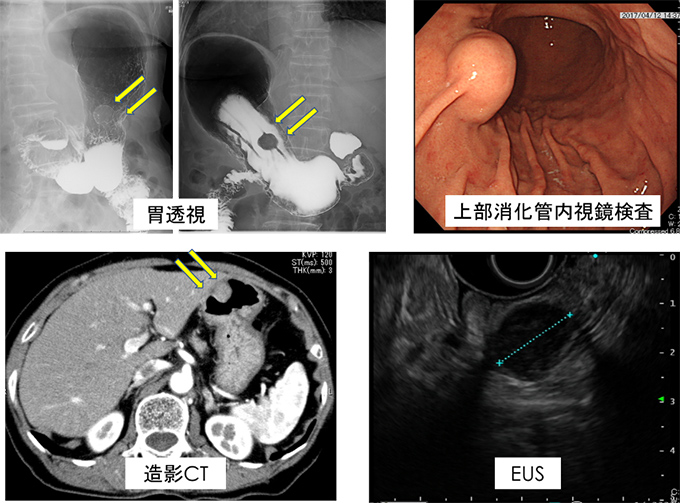
図4 術中写真
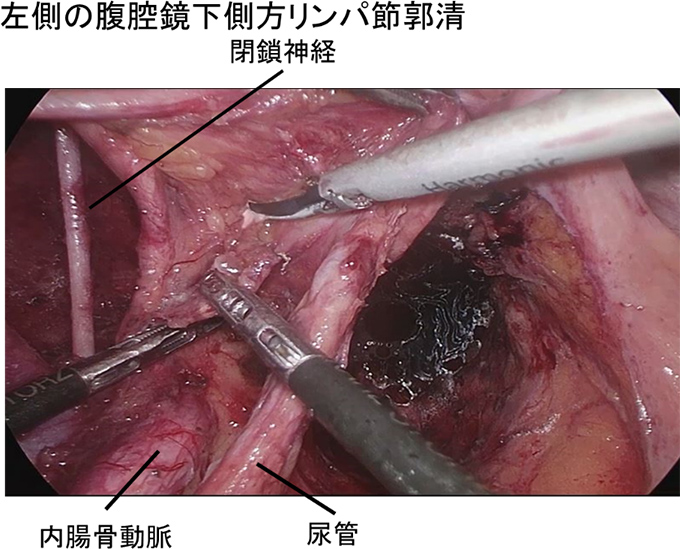
- III.直腸癌に対する腹腔鏡下側方リンパ節郭清
-
大腸癌研究会プロジェクト研究における直腸癌2,916例の分析では,腫瘍下縁が腹膜反転部より肛門側にあり、かつ、固有筋層を超えて浸潤している癌の側方リンパ節転移率は20.1%(側方郭清例のみ)であったと報告されています。この適応のもと側方郭清を行うと、骨盤内再発リスクは50%減少し、5年生存率は8~9%改善すると予測されています。大腸癌診療ガイドラインでは、術前または術中診断で側方リンパ節陽性の場合は側方リンパ節郭清を行うことを強く推奨されています。当院では、適応となる症例に対する側方リンパ節郭清を行っています。
- 症例提示
-
67歳男性。肛門痛を主訴に近医受診し直腸診で直腸癌を疑われ当院へ紹介となりました。直腸病変は、肛門縁から約1cmに半周性の2型病変を認めた(図1, 2)。他に、S状結腸にも全周性の病変を認めました(図3)。腹腔鏡下に腹会陰式直腸切断術と両側側方リンパ節郭清を施行しました(図4)。
図1 下部消化管内視鏡検査
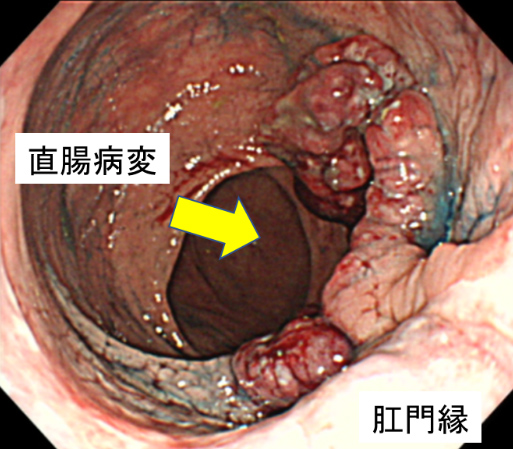
図2 造影CT
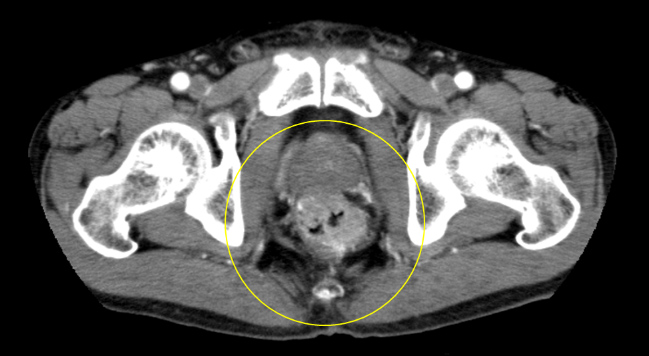
図3 CTコロノグラフィー
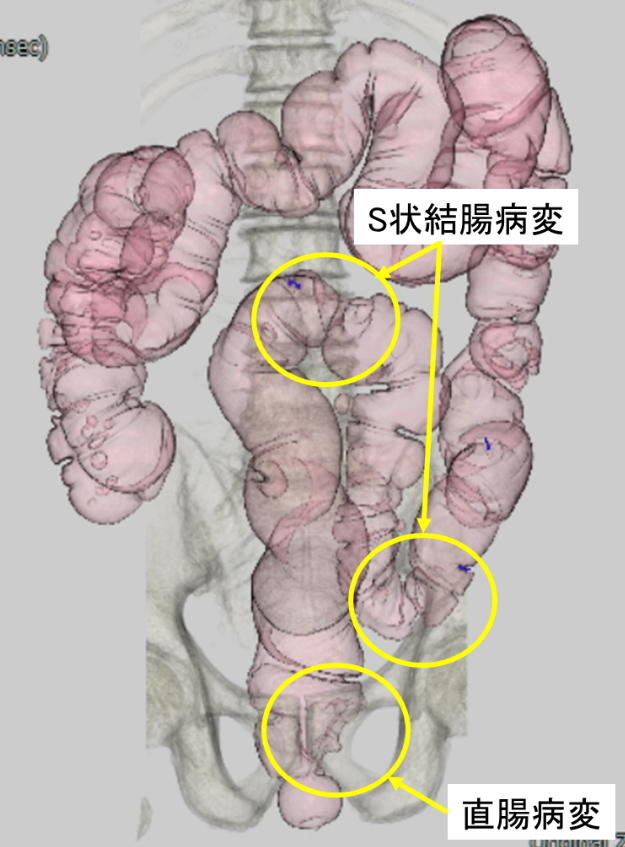
図4 側方郭清術中写真
- IV.近赤外線蛍光診断法を用いた腸管血流評価
-
消化管手術において特に避けたい合併症として、吻合部の縫合不全があります。吻合部とは腸管を切除した後につなぎ合わせた部分のことを言い、縫合不全とはそのつなぎ目から便などの腸管内容が漏れることを言います。大腸手術における縫合不全についての報告は様々ありますが、特に、下部直腸における低位前方切除術(より肛門に近い場所での吻合)後の吻合部縫合不全の発生率は、約10%弱と報告されています。縫合不全の原因としては、吻合部の過度な緊張や吻合機器の使用法、患者さん側の併存疾患など複数の要因が挙げられますが、そのうちの一つに吻合部腸管の血流不足が挙げられます。
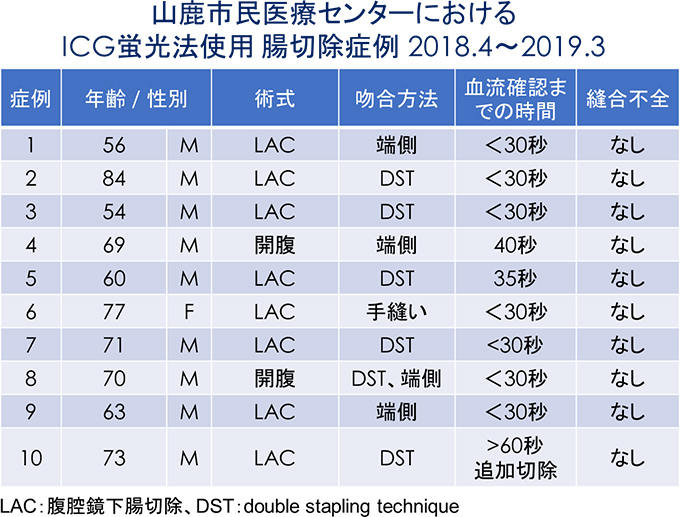
以前から、吻合部の血流の有無については、吻合予定部の腸管の色調などから判断していました。しかし、平成30年4月の診療報酬改正により、保険診療内で手術中に試薬を用いた蛍光測定等により消化管の血流確認を行うことができるようになりました。試薬としては、インドシアニングリーン(ICG)を用います。以前から、肝機能評価のために用いてきた試薬です。吻合を予定している部分の血管の処理を終えた後に、ICG溶液を静脈注射します。近赤外光下にICGの蛍光を観察可能なモニター装置で観察すると、約30秒~1分後に腸管が蛍光されて腸管血流が観察できます(図1)。この方法について報告している論文では、良好な血流が観察できた群では吻合部の縫合不全は発生しなかったと報告されています。当院ではこの腸管血流評価を2018年4月から導入しております。年間約30例の大腸癌手術を施行しておりますが導入後、2021年6月現在まで再手術を必要とした縫合不全は下部直腸癌1例です。NCD data(2011-2013年の3年間)では、右半結腸切除術と低位前方切除術の縫合不全の発生率は、それぞれ1.7%と9.4%とされており、良好な成績と考えています。図1 ICG蛍光法による血流評価(当院症例:低位前方切除術)
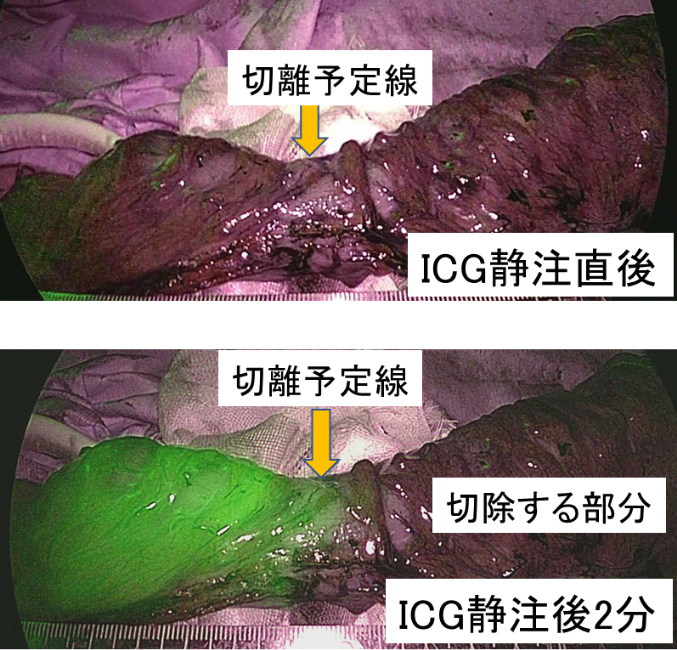
ICGを静注した上で、吻合を予定している部分の腸管血流(緑に光る部分)を近赤外光下に確認しました。血流のない部分は蛍光を確認できません。
図2 当院でICG蛍光法を利用した10例
肝胆膵外科
- I. 肝がん集学的治療
-
2016年4月に肝がん集学的治療グループを立ち上げて5年が経過しました。おもに肝細胞癌に対する腹腔鏡を含む肝切除術、ラジオ波・マイクロ波焼灼療法、肝動脈・門脈塞栓療法を外科で行っています。詳細に関しては、肝がん集学的治療の項目を参照して下さい。
- II. 大腸癌肝転移
-
大腸癌肝転移では最近の化学療法や分子標的治療の進歩により、切除不能症例が高率に切除可能になることが知られています。当科での大腸癌肝転移手術数の年次別推移を示します。年々治療例が増えています。さらに肺転移合併例にも肺切除やラジオ波焼灼療法を積極的に行っています。
大腸癌肝転移手術数の年次別推移
異時性の大腸癌肝転移、肺転移症例に対して、化学療法後に肝切除と肺切除を行った症例を提示します。この症例は玉名地区からのご紹介であり、県北でのコラボレーションが進んでいます。大腸癌の原発巣、肝転移巣ともに進行度によっては腹腔鏡下の切除が可能です。
化学療法後に肝切除と肺切除を行った大腸癌肝転移症例
VINCAT™で肝両葉に5個の大腸癌肝転移を認めた、導入化学療法後に紹介となりました。
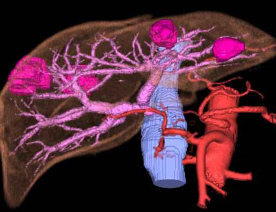
2ヵ所に分けて肝切除を行いました。根治的な切除が可能でした(手術時間 6時間、出血量 100ml)。
2ヶ月後に腹腔鏡下低位前方切除術を行いました。(出血量 100ml)
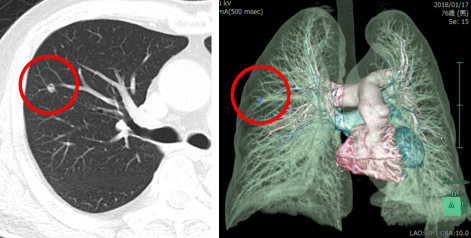
肝切除後1年半後に単発の肺転移を認めました。3ヶ月観察を行い、手術を行いました。
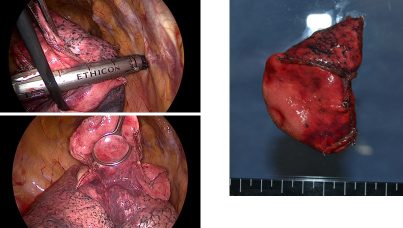
胸腔鏡補助下に肺部分切除術を行いました(出血量200ml)。
左が胸腔鏡所見、右が切除標本を示す。3回の手術の術中出血量はすべて100ml以下でした。
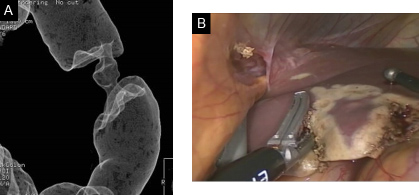
腹腔鏡下に治療をおこなった大腸癌同時性肝転移症例
A.大腸癌の術前CTコロノグラフィー画像、B.肝転移に対する腹腔鏡下肝切除の術中写真
- III. 胆道癌・膵癌
-
胆道癌・膵癌に対しては、厳密な術前検査や審査腹腔鏡を行い、安全かつ根治的な切除を心がけています。膵癌と肝門部胆管癌の切除例を示します。いずれも治癒切除で長期生存が期待されます。低悪性度症例には積極的に腹腔鏡手術を行っています。切除不能症例には化学療法や放射線療法を中心とした集学的治療に取り組んでいます。
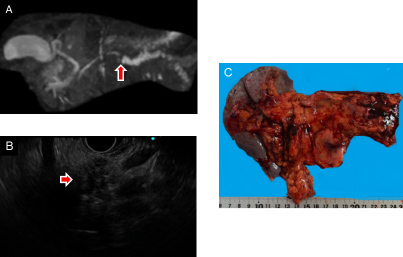
膵体尾部切除と術後化学療法を行った膵癌症例
膵体部に主膵管の閉塞を伴う膵癌も認めました(矢印)。
リンパ節郭清を伴う膵体尾部切除と術後化学療法を行い、約2年間無再発生存中です。
A.MRIによる膵管造影、B.内視鏡エコーによる膵腫瘍像、C.切除標本
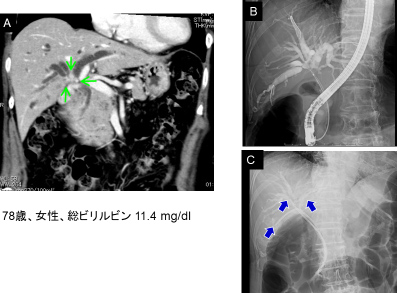
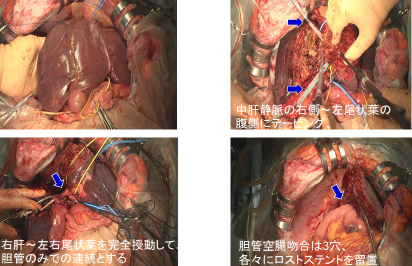
門脈塞栓術後に拡大右肝切除を行った肝門部胆管癌症例
A.入院時造影CTで右胆管優位の肝門部胆管癌を認めました(↓)。
B.C.左胆管のドレナージのみでは減黄できなかったため、3本のERBDを挿入しました(↓)。
右門脈閉塞術後に右門脈は完全に閉塞しており、残肝体積は34%から42%に増大しました。
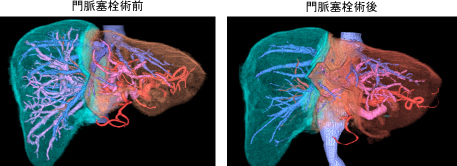
右肝切除+尾状葉全切除+肝外胆管切除・リンパ節郭清+胆管空調吻合を行いました
(手術時間8時間40分、出血量700g、無輸血)。組織学的な治癒切除が得られました。
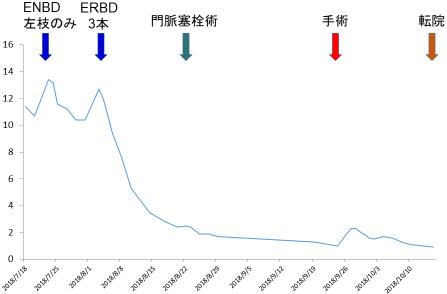
治療経過と総ビリルビン値の推移を示します。内視鏡的ドレナージにより速やかに減黄しました。
術後は順調で9ヶ月間、無再発生存中です。
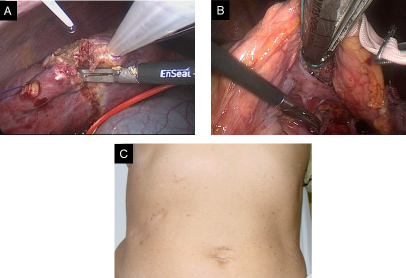
肝胆膵疾患の腹腔鏡手術
腹腔鏡下の肝切除術、膵切除術とともに拡大視効果と気腹圧によって出血量が減少することが多施設の大規模試験で確認されました。さらに術後合併症の減少や在院日数の短縮が可能です。
A.腹腔鏡肝切除の術中写真、B.腹腔鏡膵切除の術中写真、C.完全腹腔鏡下肝切除の術創
産婦人科
当院産婦人科では子宮頸癌と子宮体癌における前癌病変、初期病変に対する以下の手術療法が可能です。妊孕性温存の希望がある場合や進行癌が予測される場合には、高次医療機関にご紹介いたします。
- 子宮頚部前癌病変(子宮頚部異形成)~子宮頚部Ia期まで
- 年齢や挙児希望の有無、病巣の範囲や位置、合併症などを考慮して手術方法を決定します。
円錐切除術
この手術の目的は病変部を含めて子宮頸部を円錐状に切除することにより、診断を確定することと同時に、どの程度の治療が必要であるのかを明らかにすることにあります。子宮頸部円錐切除術後の病理検査の結果、病変の取り残しがなければ追加の治療は通常は不要です。ただし、術後も外来で経過をみる必要はあります。手術検体の病理診断によっては追加治療が必要となることもあります。方法:砕石位(内診のときの体勢)で行う腟式の手術で開腹はしません。子宮頚部を、コールドナイフ法もしくは超音波メスにより円錐形に切除します。手術時間は30分~1時間程度で入院期間は3日間程度です。
単純子宮全摘術
子宮の温存希望がない場合や子宮筋腫を合併している場合、高齢で病巣が子宮頸管内にある場合に選択されます。方法:下腹部正中切開を行い、子宮を摘出する手術です。手術時間は2~3時間程度で入院期間は10日間程度です。
- 子宮体癌前癌病変(子宮内膜増殖症)~子宮体癌Ia期まで
- 挙児希望の有無、外来での子宮内膜組織検査の結果を考慮して手術方法を決定します。
子宮内膜全面掻破術
子宮内膜が異常に肥厚している場合に、外来での子宮内膜組織検査が疼痛で施行できない場合や十分な検査が施行できない場合、確定診断と治療を兼ねて行います。術後病理診断の結果、追加治療が必要となる場合があります。方法:砕石位(内診のときの体勢)で行う腟式の手術で開腹はしません。全身麻酔を行い、子宮頸管内を拡張して、子宮腔内に器具を挿入し、子宮内膜を全周性に掻破します。手術時間は30分ほどで入院期間は1-2日ほどです。









